Все о детях, все для родителей
Иногда при различных дерматитах, трофических язвах и ожогах могут появляться мокнущие раны. Они отличаются тем, что долго не заживают, увеличиваются в объемах (как бы «ползут»), имеют мокрую поверхность, из них выделяется жидкость.
Станет ли мокнущей какая-либо рана, зависит от иммунитета ребенка. Во время повреждения кожного покрова в рану попадают бактерии, и если иммунитет не может с ними справится, рана начинает мокнуть и превращается в «ползучую».
На днях мы с сыном столкнулись с такой проблемой. После высокой температуры у него на лице появились небольшие красные точки, одну из которых он содрал.
Чем лечить мокнущую рану?
Знакомый дерматолог посоветовал нам подсушивать ранку с помощью Фукорцина (Fucorcinum). Он оказывает отличное противомикробное и противогрибковое действие. Нам порекомендовали наносить его 4 раза в сутки на пораженный участок кожи. Но, к сожалению, это не дало никакого результата. Ранка подсыхала в середине, а по кругу образовывалась мокрая язвочка. Пришлось искать другие методы лечения. Тогда наш знакомый врач-дерматолог порекомендовала попробовать мазь Левосин либо Левомиколь. Сказала, что не рекомендуется применять мазь Вишневского.
Мази Левосин и Левомеколь – это распространенные наружные антибактериальные средства, оказывающие противовоспалительное, противомикробное и регенерирующее действие. Они достаточно эффективны в борьбе с бактериями при относительно низкой цене. Способны проникать вглубь поврежденных тканей, поэтому результат их воздействия виден уже через несколько дней с начала применения.
За короткое время мази снимают отек и устраняют гнойные массы. Назначаются для лечения гнойных ран и гнойных нарывов при лечении:
• ожогов;
• долго не заживающих язв;
• фурункулезов;
• пролежней;
• послеоперационных ран;
• трещин в заднем проходе;
• геморроя.
Перевязки при мокнущей ране нужно делать, не реже трех раз в сутки. При этом должна соблюдаться чистота и стерильность. Руки, а также кожу вокруг раны обязательно нужно дезинфицировать антисептиком. Для перевязки советуем использовать стерильные материалы. В ходе перевязки нужно быть предельно осторожными, чтобы не повредить уже травмированный участок кожи. Если случилось так, что повязка прилипла, отдирать ее нельзя. Это причинит боль и ухудшит ситуацию.
Мы смазывали ранку мазью Левомеколь где-то 5 раз в сутки и она через несколько дней зажила.
На этапе регенерации рекомендуется применять такие средства, как сок каланхоэ, облепиховое масло и масло из шиповника. Все эти растения способны стимулировать ткани к восстановлению.
Лечение мокнущих ран с помощью народных средств
1. Компресс из сока картофеля
Очистите несколько картофелин и натрите на мелкой терке. Отожмите сок. Смочите в нем салфетку и приложите ее к ране. Такой компресс делайте через каждые 5-6 часов.
2. Компресс из луковой кашицы
Головку репчатого лука натрите на мелкой терке. Полученную кашицу заверните в марлевую салфетку и наложите на рану. Такой компресс хорошо очищает рану от гноя, уменьшает боль и отечность.
3. Сок алоэ
Из листьев алоэ выдавите сок. Смочите в нем марлевую салфетку и наложите на рану.
Хочется заметить, что самостоятельно лечить мокнущую рану длительный период не рекомендуется. Если Вы заметили, что рана не затягивается, увеличивается в размерах, становится глубже, болезненнее, обращайтесь к врачу. Обязательно нужно обратиться к врачу, если повысилась температура тела, появился озноб.
Если Вы сталкивались с лечением подобных ран, напишите в комментариях, поделитесь своим опытом.
Особенно неприятно, когда мокнущая рана у ребенка появляется на лице. Ведь тогда надо быть аккуратными с лечением. Перечисленные методы можно использовать, но, постоянно смотреть на реакцию организма.
Стрептодермия — стратегия лечения, личный опыт − когда маленькая ранка может быть источником инфекции?
В начале лета нам пришлось пережить одну неприятную болезнь. У нас была стрептодермия. В нашем случае эта болезнь была выражена в виде загноившейся ранки в носу, похожей на герпес. Ранка начала расти, вблизи начали появляться новые прыщики… и я поняла, что маленькая ранка — источник какой-то инфекции. Справедливости ради, следует сказать, что все началось с насморка.
Как раз начались выходные и возможность попасть к врачу откладывалась на несколько дней. Что же это такое? Как нам лечиться — я понятия не имела, а инфекция начала прогрессировать с молниеносной скоростью.
Четкое осознание того, что лечение следует начинать немедленно, привело меня в интернет, за поиском ответа. Немного покопавшись, я нашла форум, на котором мамочки описывали такие же симптомы и рассказывали, что им приписал врач.
Перечитав все от корки до корки, я поняла, что препараты для лечения такой инфекции во множестве случаев одни и те же — главным и основным лекарством, во всех случаях был Фукорцин — «красная зеленка». Еще пришлось узнать, что стрептодермия у ребенка в разных случаях лечится разные отрезки времени. Например, некоторые мамочки избавлялись от этой неприятной болезни за неделю, а другие — с трудом, за несколько месяцев.
Как лечили
В чем же секрет лечения? Вот об этом, как раз я и хочу рассказать тем, кого постигла подобная неприятность.
Я не собираюсь вам описывать целебные препараты. Просто, хочу рассказать о нескольких важных правилах при лечении этой инфекции, не соблюдая которые, можно очень долго мучится, разукрашивая ребенка в красный цвет Фукорцина.
1. Обязательно посетите врача — не занимайтесь самолечением! Странный прыщик или ранка может быть совсем не стрептодермией, похожих заболеваний очень много.
В нашем случае мой «диагноз» оправдался, и преждевременное окрашивание ребенка в красный цвет тоже, но врач не только подтвердил мой диагноз, но, и дал еще несколько ценных советов, которые помогли быстрее выздороветь.
2. При стрептодермии очень важно не мочить область пораженную инфекцией водой, а также, участки тела рядом с ней. Это очень-очень важно!
Приведу собственный пример: В то время, когда мы заболели, на улице была очень знойная погода. Я, конечно же, не могла предположить что, ребенка с ранкой на носу нельзя умывать. Мы принимали душ и умывались при каждом удобном случае (раз 10 за день). Это привело к тому, что инфекция начала распространятся в геометрической прогрессии. Выход нашли такой — я просто обтирала ребенка влажным полотенцем.
3. Каждый прыщик на теле, каждую ранку, укусы насекомых и все подозрительное нужно продезинфицировать Фукорцином. Это правило также, очень-очень важно, и касается не только, того участка где явно видно очаг инфекции.
Я покрывала фукорцином любую царапину на теле ребенка: на спине, руках, разбитые колени, укусы насекомых и аллергические прыщики. Этот важный совет, мне дал уже наш участковый педиатр. Важность его трудно переоценить, так как коварный стрептокок очень цепок, и попадая в любой открыты участок на коже, начинает свое разрушительное действие. У нас, например, комариный укус, за пол дня, разросся в гнойную ранку диаметром 2 см..
4. Строгая гигиена! В первую очередь это касается рук. Мойте руки при любом удобном случае, даже если ребенку не было возможности их испачкать.
Обязательно отдельная расческа!
Участки тела, пораженные стрептококом вызывают зуд (хотя, не обязательно). Малыш только что почесал щеку, потом нос, потом в ушах , потом в волосах, и так из одной опасной ранки вы запросто получите 10.
Старайтесь каждый раз менять полотенца, а лучше применить одноразовые. Меняйте чаще постельное белье.
Внимательно осматривайте голову ребенка — под волосами стрептодермия у ребенка себя чувствует очень комфортно. Для большей уверенности можете мыть руки антибактериальным мылом.
Стрептодермия считается заразным инфекционным заболеванием, которое передается при тесном контакте. В нашем случае никто не заразился больше, хотя, один подозрительный прыщик у себя на руке я заметила — несколько раз помазала фукорцином.
Выше перечисленные правила никакой не секрет, но вполне вероятно, что ваш врач может забыть вам рассказать о них. (Например, наш сказал, что нужно мазать все подозрительное, но не сказал, что мочить ранки строго запрещено; на форуме, я не раз прочла о том, что мочить нельзя, а что мазать нужно все-все ни разу не видела…)
Для быстрого и эффективного лечения важна каждая мелочь.
Несколько слов о лекарствах
Совсем не хочу вас провоцировать вас что-либо приписывать самостоятельно ребенку, но для общего понимания схемы лечения стрептодермии хочу рассказать о препаратах, которые обычно приписывают:
- Обязательно Фукорцин, или подобный антимикробный препарат. Фукорцин не содержит спирта и потому не должен вызывать жжение.
- Мазь для лечения кожных инфекций.
Нам приписывали Сентамициновую мазь. - Антигистаминный препарат — приписывают с целью уменьшить зуд.
Мы пили Диазолин.
Вспомогательные средства лечения:
- кварцевание;
- протирание кожи спиртовой настойкой календулы — для обеззараживания участков кожи вблизи очага инфекции;
- прижигание соком чистотела — это народный метод. Я пробовала на себе — жжет ужасно, но говорят, что очень эффективно.
Как оттереть фукорцин с кожи? — тяжело. Я просто отмывала мылом, когда было уверенна, что в этом месте уже все зажило, а потом для контроля протирала настойкой календулы.
Как долго нужно мазать ранки фукорцином? — пока не будете уверенны, что они уже не опасны. В нашем случае все зажившие ранки быстро отваливались, оставляя вокруг себя лишь красный кружечек, который, мы потом отмывали мылом.
Как разукрасить ребенка «красной зеленкой» если он этого не хочет? — молча. Если не хотите возится с этой неприятностью месяц или больше, не жалейте фукорцина. Обрабатывать им ранки нужно несколько раз на день. Ребенок, конечно же не будет в восторге от этой процедуры. Старайтесь делать это незаметно, если есть возможность. Я пробовала на себе фукорцин — не жжет. Если ребенок отвлечен и не видит, чем вы его мажете, он даже не заметит того, что вы делаете. Например, вечерний сеанс обработки, я проводила, когда дочь уже спала.
От неприятного и некрасивого недуга мы избавились за неделю. Ходили очень красивые — все в красную точечку, но самое главное, что все быстро прошло.
Всем желаю крепкого здоровья и быстрого выздоровления!
Мама — доктор. Для любого ребенка — лучший доктор — мама.
Сайт для любящих мам.
Стрептодермия у детей Лечение
Стрептодермия у детей Причины. Летом в жару дети часто страдают потницей. Расчесывая ее элементы дети вносят в поврежденные участки кожи инфекцию. В результате на коже возникают пузырьки, они лопаются, на их месте образуются язвочки, которые покрываются корочкой, но затем снова расчесываются, трескаются, начинают мокнуть. Процесс затягивается.
Стрептодермия у детей
Если вовремя не начать лечение, язва достигает больших размеров, а вокруг нее на коже образуются множественные очаги, таким образом могут поражаться значительные участки кожи.
Это заболевание называется стрептодермия или пиодермия
Возможно его развитие у любого человека с рождения до старости. Но дети страдают им значительно чаще, т.к. кожа у них нежная, иммунитет недостаточно развит, мелкие травмы кожи у детей происходят чаще и чаще инфицируются.
Чаще других от стрептодермии страдают дети с кожными аллергическими заболеваниями (расчесывая зудящую кожу).
Излюбленная локализация поражения — открытые участки кожи: лицо, руки, ноги.
У младенцев стрептодермия часто возникает в промежности, в результате длительного нахождения в грязных и мокрых пеленках. С применением памперсов у грудничков она стала встречаться реже.
Стрептодермия является заразной. Она может передаваться от одного ребенка к другому при тесном контакте, кроме того стрепококк или стафилококк, явившийся ее причиной может вызывать у детей ангину, фарингит, стоматит, отит и другие заболевания. Поэтому стрептодермия является противопоказанием для посещения ребенком детского сада.
Заметив болячку на коже ребенка, родители, как правило, считают, что это не страшно, пытаются избавиться от нее своими силами. Обычно это не удается.
Лечение Стрептодермия у детей
Между тем, стрептодермия очень хорошо лечится, если начать лечение в самом начале. В это время самочувствие ребенка не страдает. Обычно, обходится без приема лекарств внутрь.
Поэтому, чем быстрее Вы обратитесь к врачу — тем лучше. Для начала обратитесь к педиатру, если потребуется он направит Вас к дерматологу.
Схема лечения очень простая
1. Не мочить
Если есть необходимость, можно аккуратно протереть кожу вокруг влажной салфеткой или ватой, смоченной 70° спиртом, не затрагивая очаг стрептодермии.
Стрептококки и стафилококки очень любят влагу и активно размножаются в ее присутствии. На сухой коже они перестают размножаться. Таким образом не увлажняя кожу, мы препятствуем распространению возбудителей за пределы пораженного участка.
Рекомендуется обрабатывать очаги стрептодермии зеленкой (спиртовым раствором брилиантового зеленого) 1 раз в день — утром, а затем оставлять пораженный участок кожи открытым (не закрывать поязкой).
Зеленка обладает дезинфицирующим и подсушивающим действием.
3. Антибактериальная мазь
Без этого пункта никак не обойтись. А любители всяких примочек и присыпок с травами могут здорово навредить ребенку.
Рекомендуется накладывать на пораженный участок повязку с одной из антибактериальных мазей: левомиколь, гентамициновая, синтомициновая — 1 раз в день — на ночь. В данном случае повязка нужна для более длительного и тесного контакта мази с очагом стрептодермии. Утром повязка снимается — пораженный участок обрабатывается зеленкой и оставляется открытым.
Мази, содержащие в своем составе гормональные препараты: тридерм, целестодерм — дают хороший эффект, но их категорически не рекомендуется применять самостоятельно, без назначения врача, т.к. при нанесении на большой участок кожи, они могут системно (через кровоток) воздействовать на организм.
Постоянное ношение повязки не допустимо, т.к. при этом кожа увлажняется и разогревается, что может привести к обратному результату.
Лечение обычно длится 7-10 дней и приводит к полному выздоровлению.
Если очаги стрептодермии множественные, распространяются на большие участки кожи — это нарушает общее состояние ребенка, повышается температура, увеличиваются лимфоузлы — это потребует системного применения антибиотиков: в таблетках, внутримышечно или даже внутривенно с госпитализацией в стационар.
Но такое поражение не возникает мгновенно, стрептодермия всегда развивается постепенно. Так что у родителей всегда есть время обратиться к врачу. Стрептодермия у детей. Лечение.
- Контагиозный моллюск у детейЧто такое контагиозный моллюск у детей ?Контагиозный моллюск — это.
- Чесотка у детей Карантин ЛечениеЧто такое чесотка у детей ? Чесотка — это паразитарное заболевание.
- Анемия у детей ЛечениеАнемия у детей в большинстве случаев оказывается железодефицитной и обуславливается.
- Насморк у детей Лечение Первые средства от насморкаНасморк у детей причины Насморк или ринит бывает у детей.
- Педикулез у ребенка ЛечениеПедикулез у ребенка — паразитарное заболевание кожи и волос человека, которое.
Язвочки на теле у ребенка: почему они появляются и чем лечатся? Как предупредить заболевание?
Язвочки на теле у вашего ребенка могут появляться по разным причинам, но часто речь идет о поражении кожи стрептококками – анаэробными бактериями-паразитами, проживающими не только в человеке, но и в животных. Как распознать опасное заражение и вылечить его, мы расскажем ниже. Особенно важна будет эта информация родителям, так как дети первыми попадают под удар.
У ребенка появились язвочки на теле
Основной симптом заболевания – образование на коже гнойных волдырей (фликтен) имеющих круглую форму и иногда шелушащуюся поверхность. Их количество, размер и зоны распространения зависят от клинической картины, у одно заболевшего они могут появляться на конечностях отдельными образованиями, у другого мелкой сыпью в нижней части тела. Однако, в любом случае, они будут содержать мутную бело-медовую жидкость.
Стрептококковая флора считается условно-опасной, так как часто присутствует в организме и не наносит при этом вреда. Но любое ослабление здоровья и бактерии начинают размножаться несдерживаемые уже иммунитетом:
- Переохлаждение;
- Плохое питание;
- Недосыпания.
Продукты их жизнедеятельности попадают в кровь, отравляя организм.
Как можно заразиться?
Итак, чтобы инфекция начала распространятся в организме, необходимо ослабление иммунитета, а заразиться ей легко:
- Воздушно-капельным путем. Пребывание в местах большого скопления народа, особенно в плохо проветриваемых помещения (офисах, общественном транспорте, школе) увеличивает шанс заражения. Чихающие и кашляющие люди – прямой источник стрептококка, особенно если вы находитесь рядом в душном помещении, когда концентрация бактерий увеличивается;
- Бытовым – когда вы пользуетесь с кем-то одной посудой и постельным бельем. Через микротравмы кожи (а они есть почти у всех) или слизистых оболочек ротовой полости бактерии легко попадут в организм, если вы допили чай за гостившим у вас приятелем;
- Половым – при интимной близости, так как данные микроорганизмы встречаются и в органах половой системы мужчин и женщин;
- Алиментарным – несоблюдение самых простых правил гигиены;
- Медицинским – при осмотре не продезинфицированным инструментом.
Дети чаще попадают под удар, так как их иммунная система менее совершенна, чем у взрослого человека, а концентрация бактерий в организованных детских коллективах крайне велика (детский сад, школа, секции по интересам).
Другие симптомы пиодермии
Кроме язвочек на коже, для пиодермии характерны такие проявления:
- Кожный зуд, иногда сильный, больше похожий на жжение;
- Образование пигментных пятен на месте заживающих очагов;
- Отсутствие аппетита;
- Поверхностное шелушение в области поражения;
- Иногда – увеличение лимфатических узлов;
- Редко – повышенная температура.
Как и у любого заболевания у пиодермии есть инкубационный период, клиническая картина начинает развиваться примерно через 7 дней после заражения, именно после этого появляются высыпания.
Стрептодермию часто путают с другими кожными патологиями – экземой, крапивницей, лишаем, поэтому врачи иногда назначают неэффективное лечение, особенно на начальной стадии.
Чем опасна пиодермия?
При неправильном лечении существует вероятность развития хронической формы с рецидивирующим течением. В таком случае язвы сливаются в единые очаги, представляющие собой пятна с отслаивающейся омертвевшей кожей.
В моменты затишья болезни появление новых пузырьков приостанавливается, однако пораженные ранее места продолжают шелушиться, покрываясь чешуйками.
Длительное существование очага приводит к повышению чувствительности кожи, теперь любые живые организмы могут нанести вред эпидермису в пораженных местах. Этот процесс приводит к микробной экземе с появлением экзематозных колодцев.
Часто выступившая сыпь покрывается каплями серозной жидкости, которая не дает болячкам зажить.
Кроме прочего стрептодермия может привести к следующим осложнениям:
- Гнойный отит;
- Ревматизм;
- Васкулит;
- Хронический лимфаденит;
- Сепсис;
- Рожа.
Известны случаи развития более тяжелых болезней – пороки сердца, патологии почек.
Поэтому крайне важно лечить заболевание правильно и не заниматься самолечением.
Как лечить стрептодермию?
Каким будет лечение зависит от клинических проявлений:
- Если появились единичные болячки и нет признаков отравления организма, возможно обойтись местной терапией – гнойные пузырьки вскрываются, обрабатываются зеленкой, сверху накладывается сухая повязка. Корочки же обрабатываются салициловым вазелином и удаляются;
- При более распространенных формах назначаются антибиотики внутрь (Амоксициллин, Сумамед, Амоксиклав) и антибактериальные пасты наружу (эритромициновая, линуомициновая);
- Когда больной испытывает сильный зуд, рекомендуются антигистаминные препараты;
- Для того, чтобы болезнь не распространялась при расчесывании, ногти смазывают зеленкой.
Кроме этого больного желательно посадить на диету, при которой он не будет есть сладкие и острые продукты, так как они провоцируют выделение серозной жидкости. Также не лишней станет дополнительная витаминная терапия, укрепляющая иммунитет.
Итак, если вы обнаружили язвочки на теле у ребенка и они имеют гнойно-серозный характер, возможно речь идет о заражении стрептококком.
Видео про детскую сыпь и язвы на коже
В данном ролике педиатр Комаровский расскажет о причинах появления сыпи и язвочек на коже малышей, как от них избавиться:
Мокнутие: что означает, как выглядит, почему появляется и что нужно делать
Сегодня мы поговорим о мокнутии как симптоме проблем из сферы дерматологии. Расскажем вам во всех подробностях, как устранить такой признак.
Что такое мокнутие
Мокнутие – это мокнущая область на коже, возникающая вследствие аномального процесса, который выражается в экссудации (выделении) серозной, кровянистой или гнойной жидкости (экссудата) через мелкие эрозии (повреждения) эпидермиса (верхнего слоя кожи). Мокнутие не является заболеванием, это признак патологического процесса, происходящего на отдельном участке кожи или симптом внутренних нарушений и дерматологических заболеваний.
Ведущими факторами проявления мокнущих эрозий вследствие экссудации считают:
- повышение проницаемости сосудов (капилляров, венул – мелких вен) в результате воспаления или агрессии аллергенов;
- а также возрастание давления в сосудах пораженных тканей из-за гиперемии (переполнения кровью).
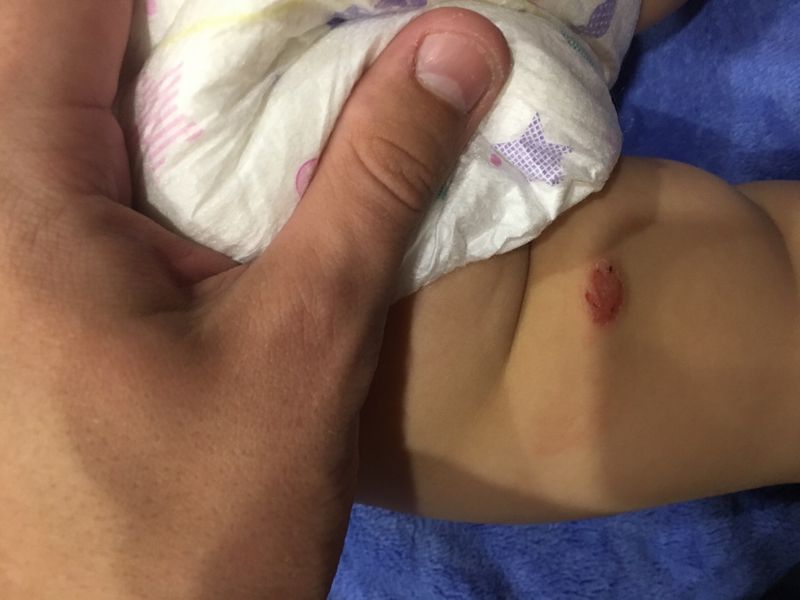
Мокнутие за ушами у ребенка (фото)
Как выявить его у себя
Выявить мокнутие у себя достаточно просто. В области поражения кожи на фоне воспаления, отека, покраснения видны множественные точечные повреждения (эрозии), покрытые влагой. Кожа выглядит мокрой, блестящей.
Это явление наблюдается при следующих состояниях:
О каких нарушениях может свидетельствовать симптом
В подавляющем большинстве случае мокнутие, как симптом, характерно для следующих заболеваний:
- атопический, мокнущий дерматит, все виды зудящих дерматитов;
- экссудативный псориаз;
- мокнущий лишай — экзема;
- пузырные дерматозы, включая пузырчатку, буллезный пемфигоид, эпидермолиз;
- контагиозное (мокнущее) импетиго;
- пролежни и опрелости;
- трофические язвы;
- омфалит серозный или гнойный («мокнущий пупок») у младенцев – патология с характерным экссудатом из пупочной ранки и медленным заживлением;
- мокнущий геморрой (III – IV стадия болезни);
- ожоги и обморожения;
- ветряная оспа;
- гнойные поражения кожи, включая: диффузную и язвенную стрептодермию (эктиму), интертригинозную стрептодермию (стрептококковую опрелость).
Как бороться с таким признаком
Поскольку мокнутие – это явление-симптом, полное избавление от него возможно по излечении причинного заболевания, при котором возникает этот признак. Так, при мокнущей экземе, терапия, направленная на устранение невротических расстройств, нейроэндокринных нарушений, повлияет и на внешние признаки болезни, включая мокнутие.
Местные препараты, которые используют наружно, способны значительно снизить выраженность этого неприятного проявления, уменьшить воспаленность тканей и интенсивность выделения экссудата, подсушить раневую область, унять зуд и жжение.
Общие рекомендации
Мокнутия или везикулы (пузырьки) с экссудатом обычно указывают на острую стадию болезни, когда кожа легко инфицируется, в первую очередь — стафилококками и стрептококковой флорой.
Многие специалисты настаивают, что на этапе выделения жидкости следует применять не противовоспалительные жирные мази, способные ухудшить состояние пораженных зон, а только кремы, эмульсии, не мешающие испарению влаги. При выраженной экссудации на фоне различных кожных поражений применяют подсушивающие, вяжущие средства на основе цинка, кремы и эмульсии, примочки и влажно-высыхающие повязки с лечебными растворами, нестероидные и серьезные гормональные мази с антиэкссудативным действием.
Чем лечить и как обрабатывать мокнутия при атопическом дерматите, расскажет это видео:
Одним из простых и результативных способов смягчения мокнущих островоспалительных процессов (дерматиты, экзема) являются холодные примочки и влажно-высыхающие с лечебными растворами. Механизм действия основан на испарении воды, охлаждении кожи, вяжущем и подсушивающем эффекте. При охлаждении кожи сужаются кровеносные сосуды в пораженной мокнущей области, что ведет к уменьшению выраженности мокнутия и воспаления.
Для примочек используют:
- жидкость Бурова (1 чайная ложка на 200 мл воды);
- борную кислоту 2%;
- нитрат серебра 0,025%;
- раствор танина 4%;
- Димексид раствор (включая рожистое воспаление, экзему, глубокие ожоги) 25 – 90%;
- Резорцин 1%.
Нередко специалисты советуют при «мокрых» кожных изменениях делать примочки не на спирту, чтобы не пересушить и не обжечь поврежденную кожу, а на воде или физиологическом растворе. Наиболее щадящим действием обладают:
- фурацилин (1 таблетка на 200 мл воды);
- раствор марганцовки (перманганата калия 0,05%) бледно-розовой окраски;
- отвары с дубовой корой, листьями черной смородины, фиалкой трехцветной, ромашкой, березовыми почками, шалфеем, лавровым листом, травой мать-и-мачехи;
- слабая заварка из черного чая;
- раствор мумие (3 грамма на стакан воды).
Раствор для примочек желательно подержать в холодильнике. В нем смачивают сложенную в несколько слоев широкий бинт, очень хорошо отжимают, и накладывают на пораженное место. Как только примочка начинает согреваться (через 5 минут), процедуру повторяют с прохладным раствором. Длительность – до полутора часов, дважды в день.
Для повязки используют до 12 слоев марли, сверху кладут немного гигроскопической ваты (натуральной), свободно закрепляют бинтом и меняют через 1 – 3 часа по мере высыхания. Повязки действуют подобно примочкам, но менее эффективно.
Отдельно следует сказать о мокнущем геморрое. Для уменьшения мокнутий в зоне ануса используют примочки и ванночки с горцем почечуйным, ромашкой, корнем лопуха, корой дуба, эвкалиптом, рябиной. Добавляют мумие, сок чеснока, отвар луковой шелухи, прополис, березовый деготь и масло облепиховое.
Мокнутие кожи тыла кистей
Препараты при воспалительных процессах с экссудацией
В комбинированном лечении мокнущих областей, кроме примочек, используют наружные средства разной степени эффективности.
Наружные медикаменты, помогающие при мокнутии: